Que faire devant la découverte d’un kératocône ?
Cette page fournit les informations nécessaires pour faire face au diagnostic de kératocône uni ou bilatéral.
Le diagnostic de kératocône est souvent posé au terme d’un bilan généralement réalisé pour une baisse de vision. Il est typiquement suspecté devant l’apparition ou l’accentuation d’un astigmatisme réfractif myopique, de direction oblique ou inverse d’origine cornéenne. On retrouve des modifications de la kératométrie (courbure moyenne de la cornée centrale, qui tend à augmenter et présenter un écart de courbure croissant entre les méridients principaux) en rapport avec l’induction de l’astigmatisme. Le diagnostic de kératocône doit toujours être confirmé par la réalisation d’un examen de topographie cornéenne, qui révèle la présence de traits caractéristiques comme l’amincissement et l’augmentation de l’irrégularité de la cornée. Ces altérations peuvent être uni ou bilatérales, elles sont généralement plus marquées sur un œil dans les formes débutantes.
Devant le diagnostic de kératocône débutant, il convient de rester optimiste car de simples mesures d’hygiène oculaire permettent de stopper l’évolution de la maladie, sans qu’il soit besoin de réaliser d’intervention chirurgicale, en particulier le « cross linking » (ou « CXL », réticulation du collagène cornéen).
Qu’est-ce que le kératocône ?
En préambule, il est nécessaire de rappeler que pour l’auteur de ce site, ce que l’on appelle «kératocône» n’est PAS une maladie cornéenne primitive d’origine génétique (dystrophie tissulaire), mais la conséquence du traumatisme cornéen que constituent les frottements oculaires vigoureux et répétés.
L’expression « kératocône », telle qu’elle est employée dans ce texte, est, selon l’auteur de ce site, interchangeable avec celle de « déformation cornéenne permanente induite par les frottements oculaires répétés ». Pour décrire l’origine mécanique de la déformation cornéenne de manière plus concise et en anglais, on pourrait former l’acronyme « RICE » pour « Rubbing Induced Corneal Ectasia ».
Cette assertion découle de nombreuses observations cliniques, qui permettent, en les recoupant, d’élucider les mécanismes impliqués dans la genèse survenue du kératocône. Après avoir interrogé, suivi, observé les patients concernés, l’auteur de ce site a acquis la forte présomption (sans qu’une démonstration puisse toutefois en être apportée à ce jour) que cette affection est déclenchée et accentuée par la répétition des frottements oculaires. Les forces de compression et de cisaillement mises en jeu lors de la transmission sur le dôme cornéen au travers des paupières d’une énergie mécanique véhiculée par les doigts (pulpe, ou pire, phalanges) induisent une distension progressive du tissu constitutif de l’épaisseur cornéenne (les fibres collagènes entrelacées du stroma cornéen). Certaines cornées (plus fines, et/ou d’un collagène de moindre qualité) sont plus susceptibles de subir une déformation permanente. La survenue de celle-ci est analogue au mécanisme de « flambage » (ou « flambement ») en résistance des matériaux, liée à l’instabilité qu’induisent sur une structure des forces de compression, cisaillement ou torsion.
Même si une action mécanique est absolument requise pour induire la survenue d’un kératocône, la responsabilité du patient n’est pas implicite. L’information sur le caractère nocif des frottements répétés est insuffisante au niveau du grand public. Il semble malheureusement plus profitable pour certains de considérer le kératocône comme une maladie d’origine inconnue, pouvant évoluer de manière imprévisible et spontanée, …et pour laquelle la réalisation d’une intervention de CXL demeure une indication incontournable.
Pourquoi les frottements oculaires ?
Se frotter les yeux est un réflexe naturel, source d’apaisement immédiat, et de sensation de bien-être. Le besoin de se frotter les yeux est provoqué par la survenue d’une inflammation de la surface oculaire.
L’augmentation de la prévalence des allergies, dont les manifestations sont accentuées ou engendrées par la recrudescence de la pollution atmosphérique, contribue à l’émergence d’une véritable pathologie chronique de la surface oculaire. Le temps passé devant les écrans est un facteur qui contribue également à l’émergence d’un syndrome de fatigue visuelle chronique, qui a souvent comme conséquence de déclencher l’envie de se frotter les yeux.
Dans des cas plus rares, comme au cours de certaines affections qui mettent en jeu les capacités cognitives (trisomie 21, retards mentaux), les frottements oculaires peuvent devenir incoercibles et ce sont souvent dans ce contexte que l’on rencontre les formes les plus sévères de kératocône, menant à l’indication de greffe de cornéen.
Kératocône et cross linking : controverses
Selon l’auteur de ce site, le kératocône n’est pas une fatalité. Il est l’expression d’une déformation cornéenne consécutive à une rupture de l’état d’équilibre biomécanique qui assure à la cornée un galbe harmonieux. Il peut donc être prévenu par un travail de prévention et d’éducation, en expliquant aux patients allergiques, en particulier les enfants et les adolescents, qu’il est crucial de ne pas se frotter vigoureusement les yeux, en particulier avec les phalanges des doigts, dont la dureté est particulièrement délétère vis-à-vis du dôme cornéen.
L’idée que le kératocône ne soit pas une dystrophie (maladie intrinsèque du tissu cornéen), mais une affection mécanique n’est pourtant pas partagée par la plupart des ophtalmologistes. Au cours de l’enseignement médical et ophtalmologique de cette affection, on répète en introduction qu’elle est une dystrophie non inflammatoire évolutive d’origine inconnue. L’absence de mutation génétique ou de marqueur biomoléculaire spécifique, malgré une recherche intensive, inviterait pourtant à réviser ce dogme de manière urgente.
Cette révision est d’autant plus indiquée que l’on rencontre en médecine des affections qui rejoignent la définition communément admise pour le kératocône. La maladie de Marfan est causée par une mutation génétique qui affecte la fabrication d’une protéine qui rentre dans la composition de nombreux tissus de l’organisme, dont la cornée. La protéine défectueuse réduit la résistance au stress mécanique de ces tissus, et provoque scoliose, anévrysmes vasculaires, déchaussement des dents par fragilisation du ligament dentaire. Or, au cours de ce syndrome, on observe une déformation cornéenne, mais celle-ci est harmonieuse, et caractérisée par une réduction de la cambrure globale… Soit le tableau opposé à celui qui est observé au cours du kératocône. Les forces de frottements sont exercées de manière locale et distribuées de manière focale, expliquant ainsi le caractère par essence irrégulier de la déformation de la cornée au cours de ce que l’on désigne comme « kératocône ».
Ainsi, quand on y réfléchit sans a priori, il paraît difficile si ce n’est impossible de ne pas invoquer l’existence d’un traumatisme répété comme cause primitive et rendre compte des déformations caractéristiques de la cornée au cours du kératocône. La prévalence variable mais importante des frottements oculaires chez les patients atteints de kératocône est corroborée dans de nombreuses études.
Certains patients, à la première consultation, nient toutefois l’existence de frottements oculaires, et si l’on s’en tenait à cette réponse négative, on pourrait considérer que le kératocône peut survenir de manière spontanée chez ces patients. Cependant, en les reconvoquant à une visite ultérieure de contrôle, on recueille généralement l’aveu de frottements intempestifs répétés, qui étaient effectués de manière totalement inconsciente, notamment au réveil, ou dans les phases d’endormissement.
Substituer à la conception classique du kératocône celle d’une déformation cornéenne d’origine mécanique suffirait à faire reconsidérer l’indication du cross linking, puisque l’arrêt des frottements suffit en principe à ne pas aggraver la déformation cornéenne constatée à la première visite. On pourrait toutefois être tenté de « renforcer » la rigidité de la cornée, car cet objectif est la raison d’être du CXL et préside à la réalisation de cette technique (irradiation de la cornée par des UV après exposition à la riboflavine). In vitro, cette technique fournit des résultats expérimentaux, mais l’étude non partisane de la littérature médicale consacrée au CXL souligne avec éloquence que le CXL échoue à durcir la cornée chez les patients atteints de kératocône, alors que cette procédure expose à certaines complications, et représente un coût élevé pour les patients. L’auteur de ce site est pourtant l’un des rares (le seul officiellement?) à susciter cette controverse autour du CXL.
Un éditorial récent de la prestigieuse revue « Ophthalmology » souligne l’absence de preuves formelles de l’efficacité clinique du CXL, dont la pratique aujourd’hui très répandue (et très abusive selon l’auteur de ce site car probablement injustifiée sur le plan médical) relève du besoin de prise en charge des patients jusque là non satisfait. Par ailleurs, les mécanismes de cicatrisation et d’inflammation que déclenche le CXL expliquent les modestes modifications de la topographie cornéenne; enfin, le fait que la cornée soit très sensible au décours de la procédure produit probablement un effet désirable et bénéfique : l’arrêt des frottements oculaires.
Mon expérience clinique, fondée sur des éléments objectifs (topographies cornéennes différentielles au fil du temps, à intervalles réguliers) montre que les patients atteints de kératocône (quel qu’en soit le stade) qui cessent de se frotter les yeux ne présentent aucune évolutivité de la déformation cornéenne au fil du temps.
En conclusion
Quand un kératocône vient d’être diagnostiqué il convient de :
1° Réaliser une enquête scrupuleuse destinée à identifier le type et la fréquence des frottements oculaires au cours de la journée. Cette étape est cruciale, et vise à éradiquer la pratique de ces frottements.
Ces frottements intempestifs ont souvent été notés auparavant par les parents des enfants ou adolescents chez lesquels on découvre un kératocône au cours du bilan d’une baisse de vision, et qui présentent par ailleurs très souvent un terrain allergique avéré. Par manque d’information, les parents ne répriment pas toujours leurs enfants quand ils les voient se frotter les yeux de manière répétée, au cours de la journée, ou dans les phases de réveil ou d’endormissement.
Chez les jeunes adultes, les frottements sont souvent effectués de manière inconsciente, le plus souvent au réveil, souvent dans la journée (travail et temps passé sur écran), ou encore au coucher. Il répondent à une sensation de démangeaisons (prurit), voire d’une simple irritation de la surface oculaire. Chez les femmes, l’envie de se frotter les yeux est souvent réprimée dans la journée en cas de maquillage (et/ou port de lentilles de contact), mais cette frustration est alors levée après le soir, après le démaquillage, ce dernier étant parfois particulièrement vigoureux.
En moins de deux décennies, le travail prolongé sur écran représente l’activité professionnelle ou de loisir la plus exercée, et celle-ci favorise également la survenue de frottements oculaires : fatigue visuelle, réduction des clignements avec évaporation excessive du film lacrymal contribuent à l’inflammation et au prurit de la surface oculaire.
On observe que pour les formes interoculaires particulièrement asymétriques de kératocône, une enquête bien menée conduit toujours à identifier les raisons qui expliquent que la déformation cornéenne prédomine d’un côté plutôt que l’autre.
Etudier ou s’enquérir sur la position de sommeil, en particulier les rapports entre la tête et l’oreiller, ou l’avant-bras s’avère bien souvent fructueux pour comprendre pourquoi le kératocône (la déformation cornéenne) se manifeste plus d’un côté que de l’autre. Il existe une relation frappante entre certaines positions de sommeil et la survenue d’un kératocône plus marqué d’un côté que l’autre. L’appui préférentiel de l’œil le plus atteint contre l’oreiller ou l’avant-bras au cours pendant les phases de sommeil est fréquemment retrouvé chez les sujets qui dorment sur le ventre ou le côté. Il est probable que cette compression prolongée ne soit pas directement causale vis-à-vis de la déformation de la cornée, mais on peut postuler qu’elle provoque une irritation de l’œil plus marquée (chaleur, exposition via les paupières à des irritants comme les acariens de literie, etc.). Dans ce contexte, la déformation cornéenne est certainement causée par les frottements qui prédominent alors de l’œil le plus irrité. L’effet des frottements matinaux est possiblement accentué par l’œdème cornéen au réveil.
Les formes dites « unilatérales » de kératocône s’expliquent par la pratique de frottements beaucoup plus fréquents, et intenses, du côté de l’oeil concerné.
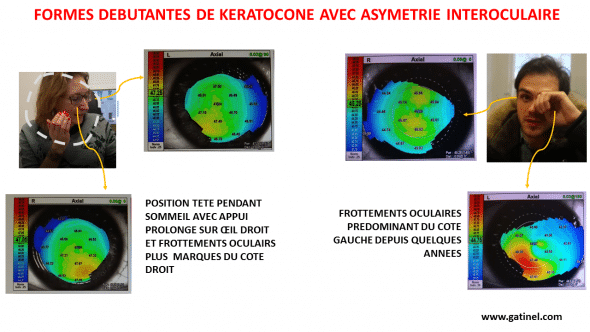
Les frottements oculaires concernent souvent un côté plus que l’autre. De nombreuses formes dites unilatérales surviennent du côté où la tête est appuyée pendant le sommeil, contre l’oreiller (ici représenté en pointillés, la patiente mimant sa position de sommeil). Le patient à droite frottait beaucoup plus vigoureusement son oeil gauche.
2°) Arrêter définitivement les frottements oculaires vigoureux et répétés
A lui seul, l’arrêt des frottements suffit à enrayer la progression du kératocône. Ceci est parfaitement logique, et en ligne avec le mécanisme invoqué pour rendre compte de la déformation cornéenne. La prescription d’une désensibilisation allergique, d’agents mouillants ou de collyres anti histaminiques, le traitement d’une blépharite chronique, sont autant d’adjuvants utiles dans ce contexte, pour réduire l’irritation, le prurit, et agir ainsi sur la cause des frottements. Des contrôles topographiques répétés dans le temps permettent de s’assurer de l’absence de progression de la déformation, en réalisant des cartes topographiques différentielles.

Bonjour Docteur,
Jai vraiment besoin de votre avis.
Jai un keratocone bilatéral diagnostiqué il y a 1an aujourd’hui je sors de mon rdv de contrôle et il se trouve que mon kc est stable malgré et que mon Kmax s’est un peu reduit, malgré cette bonne nouvelle on m’annonce que mon astigmatisme a augmenté de 0.5 à chaque oeil (en un an) je suis donc a 2 et 2.25, mon ophtalmo me dit que cest dû à l’âge (mais je nai que dix neuf ans). Je ne me frotte plus et dors sur le dos.
Pouvez vous m’éclairer sur l’augmentation de mon astigmatisme svp je suis inquiet.
Merci
Merci de votre commentaire encourageant!
Bonjour Docteur , 4 mois se sont écoulés entre 2 photographies de l’épaisseur de ma cornée :
300µ ald 500µ sur une certaine zone . Donc aujourd’hui 500µ partout ! J’ai suivi vos conseils si précieux à la lettre : le résultat est là . Frottement de la paupière supprimé , pansement occlusif (95.65mm)
pour la nuit ( avec un appareil respiratoire laissant toujours passé un peu d’air contre une paupière mal fermée ( suite à une chirurgie palpébrale : ptosis ) , vitamine A la nuit , Wismed en alternance avec Phylarm …. Grands , grands remerciements . Mon ophtalmo constatant le miracle : surtout ne changez rien , continuez vos soins à l’identique ! Je vous suis infiniment reconnaissante . Christiane , Franche-Comté
Bonjour,
Un kératocône à été diagnostiqué pour mon fils de 20ans en décembre 2022.
Nous habitons la Guadeloupe et notre ophtalmologue nous a proposé un CLX d’emblée.
J’ai préféré tempéré et nous avons contacté le CHU de Bordeaux.
Pas de CLX, mais port de LRPG intégrant sa nouvelle correction.
Résultat, 10/10 et 12/10.
Port 12h/jour MAX, remplacement 1 fois l’an+ produit d’entretien.
3 Collyres/4fois/j à vie… aspirateur 3fois/semaine et changement des dras toutes les semaines.
Depuis, il ne se frotte plus les yeux et donc l’évolution du KC est stoppée.
Nous sommes tous contents, même si nous sommes conscients que cela sera à vie.
le papa d’un jeune adulte porteur d’un kératocône
Bonjour. Un kératocône vient d’être diagnostiqué pour mon fils de 13 ans qui manifestait une baisse de l’acuité visuelle sur l’œil droit. L’opération de cross linking a été fortement recommandée en urgence mais je voulais me renseigner pour voir quelles sont les autres alternatives possibles. Auriez vous un confrère à recommander en région PACA ? Merci pour vos publications. Cordialement.
L’amincissement cornéen concerne généralement les deux tuniques de la cornée, mais il est nécessairement en partie stromal (couche profonde) en cas de kératocône avéré. Après « sanctuarisation » de l’oeil et de la cornée, on observe souvent une petite régularisation de la surface oculaire et une légère augmentation de l’épaisseur cornéenne minimale. Tous les kératocônes ont une origine traumatique, et il est regrettable que ce point ne soit pas enfin admis, contre toute logique, pour des raisons « d’effet tunnel » (les études d’ophtalmologie enseignent encore que les frottements excessifs sont un « facteur de risque » et non LA CAUSE du KC, et il est ensuite difficile pour nombre de praticiens de se rendre à l’évidence), des raisons d’intérêt financier (prescriptions de chirurgies inutiles comme le cross linking, etc.).
Un grand merci Dr. Gatinel pour toute l’attention que vous avez porté à notre message ,pour la rapidité et la pertinence de votre réponse . Nous vous êtes particulièrement reconnaissant pour le temps que vous consacrer à ce travail supplémentaire à de longues journées éprouvantes . Il existe donc encore des praticiens oblatifs ! Il s’agit bien d’ « une déformation cornéenne d’origine traumatique ». Nous appliquons de suite vos conseils tant pour un nettoyage plus délicat et une protection avec un pansement occlusif plus efficace que le cache- oeil . Tels des néophytes cherchant à mieux appréhender cette pathologie oculaire , nous supposons que cet amincissement de la cornée touche la membrane supérieure ( épithélium ) et naïvement espérons que les cellules épithéliales puissent se régénérer au point d’arrêter ce phénomène , voire le corriger . Une nouvelle opération des paupières ne nous semble pas opportune . Est-ce une illusion ? Conscient d’abuser de votre temps , sachez Docteur , si d’aventure une réponse nous parvenait , elle nous obligerait sincèrement . Avec toute notre considération . .
Merci de votre témoignage; vous avez raison de vous interroger sur le risque que représentent les massages des paupières, qui sont souvent prescrits chez les patients atteints de blépharite chronique. Ceux ci ne sont pas particulièrement dangereux si l’on prend soin de ne pas trop appuyer sur les yeux (il vaut mieux appuyer sur l’os du rebord orbitaire au besoin). J’ai déjà constaté d’authentiques « kératocônes » induit par des massages palpébraux réalisés de manière trop vigoureuse et prolongée (les guillements traduisent le caractère acquis de l’affection qui n’est pas primitivement génétique et devrait plutôt être rebaptisée « déformation cornéenne d’origine traumatique » ou une expression similaire, tant on retrouve inmanquablement la notion de frottements répétés précédent de plusieurs années l’apparition des signes conduisant à la découverte du kératocône). L’origine de votre amincissement cornéen est a priori différente; la mauvaise occlusion des paupières peut entrainer une dessication et des troubles trophiques. Il serait alors indiqué de bien protéger la surface oculaire, notamment la nuit, avec la pommade vitamine A, voire un pansement occlusif limitant le risque d’ouverture des paupières.
Bonjour docteur Gatinel ,
Suite à un affaissement des paupières supérieures liée à ma maladie de Steinert -myotonie dystrophie de Steinert -j’ai subi une opération visant à me relever les paupières , qui n’a pas donné les résultats escomptés : paupière oeil D trop basse , paupière oeil G ne fermant pas totalement .
L’oeil G particulièrement s’assèche suite à cette opération , d’autant plus que j’ai un appareil respiratoire pour les apnées du sommeil qui parfois souffle de l’air pendant mon sommeil sur les yeux . Je mets par précaution un cache oculaire . Mon ophtalmologue m’a prescrit du Wismed pendant la journée avec du Philarm et la nuit de la vitamine A que j’applique à la lettre . Suite à un examen , il est constaté un amincissement de la cornéee ( 0,3mm ald 0,5mm ) qui sera suivi dans son évolution dans 4 mois , j’ai découvert votre site et vos recherches sur le kératocône . Avec quelques inquiétudes sur le frottement des yeux . En effet un patch oculaire chauffant est appliqué le soir et le matin : pose du patch , frottement des yeux de l’extérieur vers l’intérieur du bout des doigts ( une dizaine de fois ) pour évacuer les sécrétions de l’oeil , + vitamine A pour la nuit . Suite à votre article j’hésite à me nettoyer les yeux de cette façon , peut-être même seulement de me contenter de les laver avec de l’eau chaude sans frotter les paupières .Que faire ? Mon ophtamologue très scrupuleux pour que j’applique cette méthode vient de partir à la retraite . Ma nouvelle ophtalmologue qui a constaté cet amincissement » embêtant » semble suggérer une nouvelle opération chirurgicale des paupières … Est-ce une mauvaise piste? Pour arrêter l’évolution de cet amincissement après avoir pris connaissance de l’insistance que vous marquez pour cesser le frottement sur les yeux , je souhaiterais vivement avoir votre avis sur les actions à mener . Je suis vraiment très touchée par la manière dont vous avez courageusement abordé ce sujet et préconisez une alternative thérapeutique . Avec tous mes compliments et mes remerciements , dans l’attente de votre réponse .
L’oeil droit semble moins atteint que l’oeil gauche puisqu’une greffe n’est pas indiquée; vous avez parfaitement le droit de refuser le CXL (qui ne sert à rien dans votre cas non plus, le plus important étant de cesser les frottements oculaires). Les anneaux sont un moyen de modifier le galbe cornéen et réduire l’astigmatisme, aux résultats souvent inconstants et décevant chez les patients qui présentent d’importantes anomalies de la vision comme la myopie forte (l’amélioration apportée par les anneaux n’est pas perceptible sans correction associée par des lunettes).
Bonjour,
J’ai 21 ans et j’ai étais diagnostiqué avec un keratocone billateral stade 5 au chu de bordeaux
A l’heure actuelle, je suis en attente de greffe pour l’OG
Et en attente de CXL et pose d’anneaux cornée dans l’OD.
Je suis contre le CXL que faire ?
En vous remerciant
Merci pour votre témoignage et n’hésitez pas à diffuser un message de prévention vis à vis des frottements oculaires qui sont effectivement la cause du kératocône. Il est regrettable que ce qui est aujourd’hui évident pour qui s’intéresse réellement à cette affection ne soit pas (encore) reconnu de manière plus officielle, mais nul doute qu’avec le temps cette conclusion s’imposera. Il est vrai que certains n’ont pas intérêt à modifier leur conduite à tenir pour des actes certes moins invasifs mais aussi moins rémunérateurs….
Bonjour Docteur Gatinel,
On m a diagnostiqué un keratocone, il y a 2 mois qui me pourrit la vie depuis l adolescence, j ai 38 ans, et je viens de découvrir pourquoi je souffrais de diplopie, de photophobie, de fatigue visuelle, de voir la lune se dedoublait, et pourquoi je me sentais en forme qu au coucher du soleil.
Effectivement, lors de ma visite lors de l interrogatoire de l l’ophtalmo, j ai indique les façons brutales dont je me frottais les yeux pour les soulager.
Il était très au fait de vos travaux, et m.a somme de ne plus me.frotter les yeux, m a donné un collyre antiallergique et un collyre hydratant, et une nouvelle ordonnance pour des lunettes. Il m a dit qu avec correction j aurais 8/10 a l’œil gauche mais que je ne retournerais jamais à 10/10, et que l œil droit avait un décalage et que le keratocone était naissant. Et il insista pour me dire que le reste était entre mes mains sans mauvais jeu de mot.
Il est vrai que c est une torture de ne plus toucher à ses yeux, mais le résultat est réel : la photophie s est calmee, j en arrivais à mettre des oakley toute la journée pour éviter la lumière, et maintenant je peux les retirer, et même ne plus les mettre de la journée.
J ai arrêté dans la foulée le tabac, en pensant que la fumée pouvait irriter les yeux, je fumais le narguilé et je constate que la fatigue visuelle, et plus facile à supporter, et que l œil retrouve une meilleure vitalité.
Voila pour mon témoignage.
Merci pour vos travaux et vos recommandations.
D’une manière générale, il n’est pas aisé de trouver des lunettes bien adaptées pour les yeux atteints de kératocône; une caractéristique de l’affection est de ne pas être bien corrigible en lunettes justement. La fatigue visuelle qui résulte d’une correction imparfaite peut conduire à l’envie de frotter les yeux. En l’absence de frottements, toutefois, la mauvaise vision ne peut être directement responsable d’une modification de la géométrie de la cornée.Le CXL n’est jamais obligatoire, ni chez les adultes, ni chez les enfants. Il représente un traumatisme physico chimique supplémentaire infligé à une cornée déjà victime d’un stress mécanique prolongé. Une vertu indirecte du CXL est qu’il incite les patients à ne plus se frotter l’oeil: l’inflammation post opératoire initiale et la douleur inhibe l’envie de toucher l’oeil. A plus long terme, le CXL provoque une désensibilisation de la cornée, qui participe aussi à la réduction de l’envie de frotter. Certains spécialistes à Bordeaux ont fini par rejoindre ce point de vue et admettent finalement aujourd’hui ce qui est écrit ici depuis de nombreuses années (presque 10 ans!): que l’intérêt du CXL n’est pas biomécanique mais simplement « réducteur du risque de frottements ». Bien entendu, les intérêts financiers, économiques, et l’envie pour les patients « d’un remède » font que le CXL est proposé (quoique moins souvent et moins systématiquement dorénavant) pour le KC… Nous savons pourtant désormais que l’arrêt de frottements suffit pour stopper l’évolution du KC (mais qu’il n’est pas aisé de cesser de se frotter les yeux quand on est allergique, que l’on a cette habitude, parfois liée à une mauvaise position de sommeil…).
Bonjour Dr Gatinel,
Je tiens d’abord à vous remercier pour votre travail et vos conseils.
A l’âge de 30 ans mon épouse a été diagnostiqué avec un kératocône. Un suivi a été fait au CHU de Bordeaux depuis 2 ans. A la première visite, ils n’ont pas insisté sur l’importance essentielle de cesser les frottements. Pendant la première année, l’évolution semble avoir été plutôt faible et seul un changement de lunette ou des lentilles rigides ont été prescrites. Elle a eu des difficultés pour le port des lentilles rigides donc elle est restée sur les lunettes. A la dernière visite, le médecin lui a dit que sa vue avait baissé à 7 sur 10. Ce qui me paraît logique car les semaines qui ont précédé il me semble bien qu’elle a beaucoup frotté ses yeux ( lecture nocturne, écrans…). Il lui a donc dit qu’il est essentiel qu’elle cesse de se frotter les yeux sinon se sera cross linking… Il ne lui a pas prescrit de nouvelles lunettes alors que la vue a un peu baissé en disant qu’il attend de voir dans 6 mois l’évolution. J’ai deux questions : est ce que des lunettes inadaptées peuvent accentuer la fatigue oculaire, le froncement des sourcils et donc évolution kératocône ? A partir de quand le cross linking est « obligatoire »?
Merci énormément,
Lirias
Les frottements excessifs des yeux étant la cause du kératocône, l’arrêt de ceux-ci est crucial et suffit pour enrayer l’évolution de la maladie. Si les lunettes vous donnent satisfaction, visuellement, vous pouvez les garder. Il n’est pas forcément besoin d’adapter des lentilles de contact.
Les lentilles ne permettent pas de « guérir » le kératocône; ce dernier est une déformation permanente de la cornée qui donne de la myopie et de l’astigmatisme. L’arrêt des frottements est nécessaire et suffisant pour préserver la vision que vous avez actuellement. Méfiez vous des propositions d’interventions de type cross linking, PKR, ou anneaux, qui sont souvent proposées de manière abusives aux patients atteints de kératocône, et qui n’ont pas d’intérêt (pour le patient) dans ce contexte…
Bonjour, j’ai 18 ans et je viens d’être diagnostiqué d’un kératocône. Mon ophtalmologue me parle de lentille pour améliorer ma vue. Cependant, avec mes lunettes actuelles, je vois très bien, zéro trouble de la vision et même sans, j’arrive à distinguer les lettres. En classe je suis tout au fond mais je vois parfaitement le tableau.
Mais il est vrai qu’avant, je me frottais beaucoup les yeux. Depuis je ne le fais plus.
J’ ai donc une question ? Est il possible de guerir sans mettre de lentilles ou faire une opération mais juste en arrêtant de se frotter les yeux.
Il existe plusieurs manière de « grader » le stade du kératocône. D’un point de vue fonctionnel, il est important de demeurer dans la catégorie des patients qui sont encore corrigibles en lunettes (stade modéré) ou en lentilles (stade modéré à avancé). Au delà de ces stades, il est nécessaire de recourir à une greffe de cornée. Une topographie de la cornée peut permettre d’évaluer l’importance de la déformation de la cornée, et surtout de permettre de documenter la progression possible (qui dépend des frottements oculaires; si vous cessez les frottements oculaires, il n’y aura pas d ‘évolution, et inversement.
Bonjour Docteur,
J’ai été diagnostiqué de kératocône dans les 2 yeux
Je dois revoir mon ophtalmo mais les rdv sont assez éloignés
Je voulais savoir comment évaluer le stade de l’évolution de la maladie sachant qu’il y a des jours où je vois plutôt bien et d’autre trouble en fonction de la fatigue je pense, surtout que je travail sur ordinateur
La première chose à faire est de cesser par tous les moyens ces frottements oculaires, qui sont à l’origine du kératocône. Une consultation ophtalmologique doit être faîte ou refaite pour traiter les facteurs de risque de frottements oculaires. Les lentilles sont préférables pour corriger la vision des patients atteints de kératocône, car les interventions ne sont pas à même de « guérir » cette maladie (qui est en fait la conséquence d’un traumatisme répété de la cornée qui a été trop frottée). La nuit, il est possible de porter des coques de protection. Consultez le site: http://www.defeatkeratoconus.com pour plus d’informations.
Mon frère de 21 ans est diagnostiqué d’un kératocône, un point blanc apparaît dans l’œil droite. Sachant qu’il frotte ses yeux surtout le soir en dormant et cela dure pour des minutes, je suis très inquiet pour lui.
Est-ce qu’une intervention chirurgicale peut lui sauver ses yeux ?
Remerciements anticipés
En cas de fragilité rétinienne, il faut effectivement éviter tous les chocs directs ou indirects au niveau de l’orbite. Par ailleurs, les frottements oculaires intenses, qui provoquent le kératocône, ont été aussi incriminés pour expliquer la survenue de certains décollements de rétine chez les patients allergiques.
Bonjour Docteur,
Je suis asthmatique avec un terrain allergique plus Kératocône ( je suis un traitement adapté).
Venant de subir une opération laser de l’oeil gauche, large déchirure rétinienne inférieure sans décollement de rétine associé. Le Docteur qui m’a opéré a fait du bon travail. Ce qui a provoqué cette déchirure est du a une cataracte du même oeil. J’ai demandé au docteur si je pouvais reprendre le sport , je pratique du jet kune do (art martial) le docteur m’a conseillé de pas prendre de coup aux yeux , à savoir j’utilise lunette de protection et dans ma pratique je ne pratique pas de combat professionnel juste de la dépense physique qui fait du bien à mon souffle. Qu’en pensez-vous ? merci.
En plus de l’arrêt total des frottements, il est également conseillé de vérifier qu’il n’existe pas de position de sommeil qui exercerait sur les yeux une pression innoportune (position sur le ventre ou le côté, etc.). Dans les situations où les frottements cessent totalement, il n’y a pas de progression de la déformation. Le kératocône, sous l’action des frottements, n’évolue pas d’un jour à l’autre, et il est possible de réaliser un contrôle à un mois d’intervalle après le diagnostic pour évaluer la progression (attendue nulle, encore une fois, dans notre expérience, chez les sujets qui arrêtent définitivement de se frotter les yeux). Le CXL a au moins une vertu : la plupart des patients qui le subissent cessent de se frotter l’oeil opérer (en raison de la douleur, plus de l’inflammmation, puis enfin de la réduction de la sensibilité cornéenne). Il est toujours temps de prescrire celui-ci en cas d’évolution à liée à des frottements incoercibles. Visitez les site http://www.defeatkeratoconus.com pour des conseils et des exemples de cas similaires stabilisés par une bonne éducation quant à l’hygiène oculaire, et modification du comportement (frottements, sommeil, et prise en charge des causes de l’envie de frotter: allergies, etc.)
Bonjour. On vient de diagnostiquer un kératocone à mon fils ( 16 an s) lors d’une topographie cornéeenne . On lui conseille vu son âge , bien sûr , d’éviter tout frottement ( il est très allergique à la floraison ) et aussi un Cross Linking . Doit-on faire cette intervention ?
Mme Hamard
Est-il possible d’avoir un rendez-vous dans votre établissement ?
Votre histoire clinique est classique, quelques années de frottements puis apparition d’une déformation de la cornée (kératocône). Pour enrayer l’évolution de la déformation, il faut cesser tout frottement, et modifier la position de sommeil si elle est sur le ventre ou le côté. Si vous n’exercez plus de contrainte sur vos cornées, la déformation ne devrait plus progresser. Le meilleur geste à envisager dans un premier temps est la pose de lentilles de contact rigides.
bonjour
étant un informaticien je travaille beaucoup sur l ‘ordinateur et je me frotte souvent les yeux , en 2010 et lors de mon stage de fin d’étude j ai loué une chambre malheureusement envahi par l humidité je me frottais énormément les yeux pendant 2 mois , depuis 2013 je commencé à avoir la vision flou petit a petit jus qu au 3 mois en arriéré est devenu quasiment flou objet doublé … j été voir un ophtalmologue qui m a bien diagnostiqué un kératocône a un stade malheureusement avancé
et m a recommandé a vous pour un avis kératocône
déjà porté des lunettes , j avoue que y a une amélioration mais pas satisfaisante surtout de loin mais j ai acquis un confort appréciable en les portant
topographie effectué le 11/04/2019
OS /
KLYCE/MAEDA
KCI / 95.0% SIMILARITY
SMOLEK/KLYCE
KSI : 52.4% severity
OD:
KLYCE/MAEDA
KCI / 61.6.0% SIMILARITY
SMOLEK/KLYCE
KSI : 47.3% severity
y a til un moyen pour stopper l évolution kératocône sans recours à la chirurgie
coté vision les lunettes m ont amélioré la qualité visuelle un peut mais surtout m a apporté un très bon confort
merci
Si l’intervention (laquelle?) s’est bien déroulée, il n’y a pas d’inquiétude particulière, le plus important est que les frottements oculaires cessent.
bonjour
nous venons de decouvrir que notre fille trisomique de 42 ans a un keratocone
il y a 5jours elle a été operee tout c’est bien passe
elle est restee 5 jours couchee sur le dos pas facile de lui faire comprendre vu son etat mental
elle peut reprendre sa petite vie normale demain j’avoue etre très inquiete
elle doit revoir le chirurgien dans 8 jrs j’aimerais avoir un temoiniage
si je pouvais etre rassurée car je panique
merci
Votre témoignage s’ajoute aux innombrables observations similaires. Le terrain allergique, une météo venteuse, un climat sec, etc. sont autant de facteurs de risques de frottements oculaires répétés. La réalisation de ces frottements précède l’apparition de la déformation cornéenne, et des premiers symptômes visuels. Il existe d’autres facteurs de risque pour les frottements, comme certaines positions de sommeil (ventre, côté), le port des lentilles (certains patients frottent constamment leurs yeux pour calmer l’irritation des lentilles, pendant le port, et / ou au retrait de celles-ci…). L’arrêt des frottements permet d’enrayer l’évolution de la déformation et stopper le kéatocône.
Bonjour Dr Gatinel,
J’ai 44ans et le 13 décembre dernier on m’a découvert un keratocone après des années de véritables galère avec mes lunettes et mon ancien ophtalmo qui ne trouvait pas mon problème et me marquait des séances de rééducation que je n’ai jamais faites et je suis resté 3 ans sans consulter un peu dégouté qu’on ne me prenne pas au sérieux. Ma vu continuant à baisser à dédoubler et problème de photophobie importante j’ai donc changé l’ophtalmo qui a de suite suspecte un keratocone avec amincissement de la cornée et un astigmatisme assez important sur l’oeil gauche et moins important sur l’oeil droit. Elle m’a de suite demandé si je grattais mes yeux et oui il s’avère que je suis une grosse asthmatique et allergique. Elle m’a de suite prescrit des collyre anti histaminique et une topographie à faire 2 jours après qui a confirmé le diagnostic elle m’a prescrit de nouvelles lunettes et une nouvelle visite dans 6 mois pour voir si les lunettes suffisent en arrêtant le frottement des yeux ou si on doit passer au lentilles . Mais je ne me fais pas au lunettes et j’ai l’impression de ne pas bien voir.Donc voilà je voulais vous apporter mon témoignage car je grattais mes yeux toute la journée malgré l’aerius que je prends régulièrement et depuis de très nombreuses années et en plus je vis dans l’Aude il peut y avoir souvent de la tramontane pouvant aller jusqu’à 100km/h.
Merci pour vos article
Cordialement
Merci pour votre contribution. Nous avons effectivement remarqué qu’il existe souvent une corrélation entre la forme de la déformation de la cornée constatée en topographie, et les gestes effectués lors de frottements. Les frottements avec les phalanges sont les plus délétères, car les phalanges sont dures. A force égale, les patients qui frottent avec la pulpe des doigts ont généralement des déformations plus modérées. Il est toutefois difficile d’établir un strict parallèle entre mouvement, partie des doigts, et type de déformation car quand les patients se frottent les yeux, ils ferment les paupières, et ceci s’accompagne d’une rotation des yeux vers le haut (phénomène dit de « Charles Bell »). L’intensité de ce phénomène est variable, mais si on se frotte la partie supérieure des yeux fermés, cette partie peut en fait être assez centrale. Si on se frotte la portion inférieure des globes oculaires (cas le plus fréquent), alors en fonction de la zone frottée et de sa latitude sur la cornée, on pourra occasionner une déformation plus particulière. Le trajet des doigts et la position de la main font que le plus souvent, c’est la portion temporale inférieure de la cornée qui est la plus frottée chez les patients. Rappelons qu’il est crucial que vous cessiez dorénavant tout frottements, car ce sont logiquement les frottements qui sont l’ingrédient indispensable à la déformation permanente de la cornée au cours du kératocône (le kératocône étant tout simplement l’expression clinique d’une déformation cornéenne permanente d’origine mécanique).
Bonjour,
J’ai été diagnostiqué d’un keratocone faible la semaine passé. J’ai depuis des années une façon particulière de me frotter les yeux en utilisant de façon spécifique les phalanges de mes index. Il se trouve que la déformation de ma cornée est dans des zones proches de la où je démarre systématiquement le frottement. Je tente depuis de limiter un maximum, mais je dois dire que la sensation de soulagement est maintenant un vrai manque.
La nouvelle correction de lunette qui est proposé est difficile à faire ( passant d’une faible astigmatie à une niveau assez élevé) je jongle depuis une semaine entre mon ophtalmologiste et mon opticien. A voir.
Merci pour cette article intéressant et bonne continuation.
Votre témoignage est précieux car il rend compte d’une partie de la confusion qui existe encore autour de la question de la cause primite du kératocône. Les frottements oculaires sont souvent réalisés de manière inconsciente, notamment le matin, ou devant les écrans. Ce n’est pas pour cela qu’il faut blâmer les patients, mais plutôt pointer vers les risques encourus par les patients qui exercent des frottements répétés sur leur globes oculaires. L’association entre frottements, position de sommeil et oeil le plus atteint est frappante:
https://defeatkeratoconus.com/home/eye-rubbing-sleeping-position-and-keratoconus/
Bonjour, j’ai été diagnostiqué hier d’un kératocône. Mon acuité visuelle avait diminué ces dernières années, avec des difficultés pour voir nettement de loin accentué par une sensation de dédoublement, surtout lors de périodes de grandes fatigues. Les premières questions de l’orthoptiste et de l’ophtalmologiste quand ils ont suspecté puis découvert ce kératocône furent « vous frottez-vous souvent les yeux ? ». J’ai répondu non, car il m’arrive de me frotter les yeux, notamment le soir en cas de fort sommeil, mais cela ne me semblait pas si fréquent.
L’ophtalmologiste m’a malgré tout conseillé de ne plus toucher à mes yeux.
Or, hier soir et ce matin, j’ai constaté qu’effectivement, il m’était difficile de ne pas toucher mes yeux. Ils sont souvent irrités, et je crois que je les frottais quotidiennement le matin et le soir. Maintenant que je fais attention et que je m’interdis de me frotter les yeux, je réalise qu’effectivement, je me frottais relativement souvent les yeux, notamment pour les humidifier, et que cela était un réflexe inconscient.
Au contraire, l’orthokeratologie est une solution potentiellement éligible à la prise en charge du kératocône, dans ses formes modérées (pour lesquelles une PKR est également possible toutefois dans de nombreux cas). Vous pouvez consulter un ophtalmologiste spécialiste pour ce type d’adaptation.
Bonjour Docteur
j’aurai aimé savoir si le kératocone infraclinique non évolutif ( sur orbscann comparatifs à 1 ans) chez un patient de 30 ans est une contre indication à l’orthokératologie?
je suis récusé à la chirurgie réfractive pour ce motif et souhaiterais porter les lentilles ortho-K
Merci pour votre avis
Confraternellment
Les frottements oculaires étant de mon point de vue à l’origine de la déformation cornéenne observée au cours du kératocône, il est normal de les retrouver à chaque fois que l’on découvre un nouveau cas. Chez les patients qui nient se frotter les yeux à la première visite, il faut reposer la question lors du second contrôle (ex à un mois) et on obtient alors une réponse positive, car les patients réalisent après la première consultation qu’ils se frottaient les yeux à leur insu. Concernant l’astigmatisme, sa variation après cross linking s’explique par la ciatrisation épithéliale. Il existe une confusion (entretenue pour justifier le CXL) vis à vis des effets de celui-ci sur la cornée. Encore une fois, le but du CXL est de durcir la cornée, pas d’en modifier la courbure. L’absence de durcissement cornéen post CXL mesuré en clinique est une donnée qui n’est jamais explorée et c’est regrettable. La réaction de CXL s’arrête dès la fin de la procédure (pas d’UV, pas de réaction de CXL). Ainsi, les effets tardifs sont consécutifs au remodelage épithélial, pas à au CXL lui même. Le « succès » du CXL en pratique opthalmologique s’explique par le besoin que ressentent les patients de bénéficier d’une prise en charge, et de la croyance que cette technique freine ou stoppe le KC. Si tel est le cas, c’est en raison de l’arrêt concomitant des frottements.
bonjour Dr GATINEL :
J’ai effectivement depuis la lecture de votre premier articles sur le keratocone et et le cross-linking nottement les etudes faites pour demontrer l’efficacite de celui-ci sur l’arret de l’evolution da la pathologie ,j’ai retrouve dans la quasi-totalité des cas la notion de frottement vigoureux et la position ventrale lors et du sommeil ou l’appui sur l’avat-bras ou l’oreiller.Ce qui m’a frappé le plus est le fait que les mesures des parametres corneens n’avaient pas changé après CXL c’est à dire il y avait une petite regression de l’astigmatisme mais qui reprenait les memes valeurs sinon s’aggravaient .personnellement j’insiste comme vous sur les frottements avec prescriptions d’anti-allergiques et de larmes artificielles sans conservateus
Merci de votre commentaire. Je pense comme vous l’avez compris que même si des facteurs favorisants existent pour le kératocône, la survenue de celui-ci est conditionné par la réalisation d’un geste mécanique local répété comme les frottements oculaires. Ceci est logique et dans la ligne de toutes les observations que j’ai pu collecter. Certains patients récusent la notion de possibles frottements lors de la première consultation. Je les revois toujours un mois plus tard pour contrôle, et immanquablement ils me confient avoir pris conscience des frottements, qu’ils effectuaient très machinalement auparavant, notamment au réveil (surtout après compression oculaire prolognée pour les patients qui dorment sur le ventre ou le côté). Le crosslinking n’est pas plus efficace que l’arrêt des frottements, mais bien plus iatrogène. Son action est tardive et donc uniquement lié à des phénomènes de remodelage cicatriciel (la réaction de CXL s’arrête dès qu’on éteint la lampe à UV). La demande des patients pour « faire quelque chose », associée à la crédulité ou le dogmatisme de la plupart des ophtalmologues (et c’est peut être normal au regard de la publicité faite autour de cette technique dont les résultats ont pourtant été jugés non prouvés par les méta analyses sérieuses), font que le CXL est aujourd’hui un recours quasi immédiat au décours du diagnostic de KC. Je peux vous certifier que TOUS les patients à qui j’explique l’importance de l’arrêt des frottements au moment du diagnostic (ou lorsqu’ils viennent pour un second avis) ne progressent pas ou plus quand ils cessent de se frotter vigoureusement les yeux. Je serais bien entendu le premier à leur conseiller un CXL si j’observais que ces patients présentent une aggravation de leur vision, car mon attitude serait alors non éthique et erronée. Ces observations seront consultables en ligne prochainement je l’espère, et permettront de rassurer les patients chez qui le diagnostic de KC vient d’être posé. Il n’y a pas de fatalité, et surtout, il n’y a pas de KC ou de KC qui progresse, il n’y a que des patients qui se frottent ou se sont frottés trop les yeux !
bonjour,
Dr Itshak SUIED Ophtalmologiste sur Jerusalem, Israel
Apres avoir parcouru votre site, je suis beucoup plus circonspect quant a l’indication de CLX.
A Jerusalem, ou l’air est sec avec souvent de la poussiere, je vois beaucoup de keratocone.
Ce qui me parait aller dans le sens de votre reflection.
Confraternellement