Le cross-linking du collagène cornéen est-il réellement efficace pour le kératocône ?
Le cross-linking (CXL) du collagène cornéen est une technique chirurgicale proposée depuis quelques années pour solidifier la cornée des patients atteints de kératocône évolutif. Elle est effectuée sous anesthésie locale, de manière séquentielle (les deux yeux ne sont pas opérés le même jour).
L’objectif premier de cette procédure est de provoquer une augmentation de la rigidité du dôme cornéen, grâce à une réaction physico-chimique destinée à créer de nouvelles liaisons covalentes entre les fibrilles de collagène. Elle requiert l’exposition du stroma cornéen à une irradiation de lumière ultraviolette (360nm) après pénétration de riboflavine, et nécessite un débridement épithélial préalable de la surface cornéenne. Cette procédure permet de générer des radicaux libres oxygénés pour permettre la création de liaisons chimiques covalentes et une réticulation des fibrilles collagène, sensées durcir le stroma et enrayer la maladie, grâce au renforcement du dôme cornéen.
Or, à ce jour, la rigidification provoquée par le cross-linking n’a été mis en évidence que de manière expérimentale, sur des cornées animales ou humaines ex vivo. Etonnamment, jamais aucun durcissement de la cornée n’a pu être mesuré in vivo après CXL. Les mesures accomplies avec l’instrument Ocular Response Analzer (ORA, Reichert, USA) montrent invariablement que l’hystérèse cornéenne (paramètre qui quantifie la capacité du tissu cornéen à dissiper l’énergie d’un stress mécanique) n’est pas modifiée par le cross-linking, quelles que soient les modalités de réalisation de cette technique, le stade de kératocône, l’âge du patient etc. (1-3) Cette absence présumée d’effet biomécanique n’a curieusement pas incité à faire reconsidérer l’intérêt de la technique de CXL, qui n’est pas dénuée de complications, et représente un coût relativement élevé à la charge des patients.
Pour passer outre l’absence pour le moins paradoxale d’effet durcisseur, les promoteurs de la technique de cross-linking du collagène cornéen ont objecté que l’ORA, instrument initialement utilisé pour apprécier les propriétés viscoélastiques de la cornée, n’était pas assez fiable et précis, arguant que ses données reposaient sur la mesure indirecte de la réflexion d’un faisceau de lumière infrarouge sur le dôme cornéen.
Imputer l’absence d’effet d’une procédure thérapeutique à la technique employée pour sa mesure est une hypothèse recevable. Il convient cependant de s’assurer de sa plausibilité et d’éliminer de manière formelle l’hypothèse alternative d’un échec thérapeutique. Dans le cas contraire, cette attitude serait contestable, car elle reflèterait un manque de rigueur scientifique et traduirait l’existence d’un présupposé favorisé favorable quant à l’efficacité de la procédure.
Si l’instrument ORA faisait preuve d’imprécision ou d’inconstance dans les mesures biomécaniques, et échouait ainsi à quantifier une augmentation supposée réelle de la rigidité cornéenne après CXL, il ne devrait logiquement pas être plus à même de mesurer sa réduction au cours de l’évolution du kératocône, ou après une chirurgie réfractive cornéenne. Pourrait-on imaginer qu’un thermomètre qui enregistre une poussée de fièvre, ne soit pas à même de mesurer la baisse de la température? De nombreuses publications attestent pourtant que l’ORA permet de mesurer l’impact biomécanique dans les circonstances cliniques où la rigidité de la cornée est réduite (4,5). Les mesures ORA montrent invariablement la réduction de l’hystérèse cornéenne au cours de l’évolution du kératocône, après chirurgie réfractive par LASIK, PKR, et les techniques plus récentes comme le Relex. Curieusement, cet instrument demeure rétif à montrer la moindre tendance significative à la rigidification du stroma cornéen.
Malgré cette contradiction, le cross-linking continue d’être proposé à un nombre croissant de patients atteints de kératocône, d’ectasie cornéenne, ou de cornées jugées « fragiles ». L’acceptation de cette technique est aisée, car les patients atteints d’une affection menaçant la fonction visuelle placent un fort espoir dans une technique susceptible d’en stabiliser l’évolution. Certains auteurs impliqués dans l’évaluation du CXL et apparemment convaincus de son efficacité ont explicitement appelé de leurs vœux la mise à disposition d’autres instruments de mesure clinique que l’ORA, dans l’espoir d’objectiver le bénéfice biomécanique du cross-linking (3).
Ce souhait vient d’être exaucé grâce à la mise à disposition des cliniciens d’un nouvel instrument appelé CorVis ST (Oculus, Allemagne). Cet instrument, spécifiquement destiné à l’étude des propriétés biomécaniques de la cornée, a fait naître l’espoir de révéler enfin les effets biomécaniques du cross-linking. Contrairement à l’ORA, le CorVis ST permet la visualisation directe de la déformation du dôme cornéen sous la pression d’un jet d’air grâce à une caméra Scheimpflug. L’amplitude et la cinétique de la déformation engendrée par la pression du jet d’air permet d’apprécier la rigidité de la cornée étudiée. Les premiers résultats d’études menées avec cette technologie étaient attendus avec intérêt, cet instrument constituant effectivement l’espoir le plus tangible de légitimer le bienfondé du CXL.
Malheureusement, les premières publications concernant l’utilisation du CorVis ST viennent de doucher cet espoir (6,7), et balayent la présence d’un effet biomécanique bénéfique après cross-linking. Non seulement, les mesures effectuées avant et après CXL confirment ce qu’avait déjà montré l’ORA, c’est-à-dire l’absence de signes de rigidification du tissu cornéen, pire : les quelques différences observées vis-à-vis de certains paramètres vont dans le sens d’une réduction de la rigidité de la cornée après CXL.
Aucun bénéfice biomécanique n’a pu être mis en évidence auprès des cornées cross-linkées avec les mesures par CorVis ST. Celles-ci suggèrent même la possibilité d’une réduction de la rigidité de la cornée !
A l’aune de ces résultats éloquents, il est temps de reconsidérer l’intérêt d’une technique dont l’objectif premier n’est pas atteint, voir inversé. Certes, la réalisation d’un CXL induit quelques modifications topographiques et fonctionnelles a priori bénéfiques. La kératométrie moyenne centrale diminue de valeurs comprises 0.75 D et 2D dans la plupart des études (8,9), et l’acuité visuelle corrigée augmente d’une à deux lignes études, à condition que le CXL soit effectué avec retrait de l’épithélium. En vérité, ces gains sont modestes, et très probablement induit non pas par un mécanisme de rigidification, mais par la repousse épithéliale et la cicatrisation stromale, comme cela vient d’être montré grâce à la technologie OCT en haute résolution (10). Tout bon cornéologue sait que cette régularisation épithéliale n’est pas l’apanage du CXL, elle est observée après d’autres techniques impliquant la réalisation d’une séquence associant désépithélialisation/ traitement /repousse épithéliale comme la photoablation à visée thérapeutique (PKT). Les variations enregistrées après CXL conventionnel tranchent avec l’absence de modifications significatives de la surface oculaire après CXL sans désépithélialisation, ce qui renforce encore l’hypothèse épithéliale (11, 12).
Le stroma cornéen n’est bien sûr pas épargné par le CXL : la constatation en imagerie OCT d’une ligne de démarcation stromale traduit la présence d’une réaction tissulaire vis-à-vis de la procédure et permet d’en apprécier la profondeur (13). Les effets cytotoxiques de l’irradiation prolongée par les radiations ultraviolettes et du relargage de radicaux libres au sein du stroma cornéen pourraient même induire des altérations structurelles de la matrice collagène et une apoptose massive des kératocytes, sans qu’aucun bénéfice biomécanique escompté ne vienne les compenser.
Ces résultats fragilisent les perspectives de stabilisation réelle du kératocône induite par le CXL, qui ont pourtant été suggérées par certains auteurs. Une analyse critique de ces travaux souligne la faiblesse des modèles cliniques employés, qui reposent sur des séries aux effectifs réduits et dont le suivi est limité dans le temps (8,9,14). La progression du kératocône n’est de plus pas inéluctable ni continue : de nombreuses observations attestent que la stabilisation d’un kératocône peut intervenir de manière spontanée, en particulier quand les patients arrêtent de se frotter les yeux. Des effectifs et un suivi bien plus importants seraient nécessaires pour se convaincre d’une stabilisation réelle de la maladie, dont on ne comprend d’ailleurs pas bien quels en seraient le support et mécanisme si l’objectif premier et raison d’être du CXL n’est pas atteint.
En vertu des principes qui régissent la médicine fondée sur les preuves (evidence based medicine), le cumul de ces données devraient conduire à remettre en question l’efficacité réelle de la technique de cross-linking. Face à la menace que fait peser sur le pronostic visuel le diagnostic de kératocône, on peut comprendre qu’un espoir excessif ait pu être placé dans cette technique par les patients et leurs ophtalmologistes. Mais à ce jour, il apparait clairement que l’absence de rigidification du mur cornéen après CXL -voir sa fragilisation-constitue une zone grise de l’ophtalmologie, un mystère, pour ne pas dire problème… sur lequel il serait temps de se pencher.
MàJ: Mars 2015:
Une méta-analyse de référence, issue de la prestigieuse Cochrane Database, vient de conclure à l’ABSENCE DE PREUVES DE L’EFFICACITE REELLE DU CROSS LINKING. La librairie Cochrane recense les évaluations portant sur l’appréciation objective et non biaisée (aucun financement privé) des effets des interventions en santé (en prévention, diagnostic, thérapeutique et rééducation). Elle jette un regard critique sur la méthodologie des études et propose des axes d’amélioration. Les conclusions de cette étude portant sur l’évaluation de l’efficacité du cross linking sont sans appel: « The evidence for the use of CXL in the management of keratoconus is limited due the lack of properly conducted RCTs. »
Soit français :
« L’intérêt du CXL dans la prise en charge du kératocône semble limité en raison du manque d’études randomisées avec groupe de contrôle bien conduites ».
Ceci confirme de manière objective le bien fondé des critiques émises sur ce site sur l’intérêt (médical) réel de cette technique.
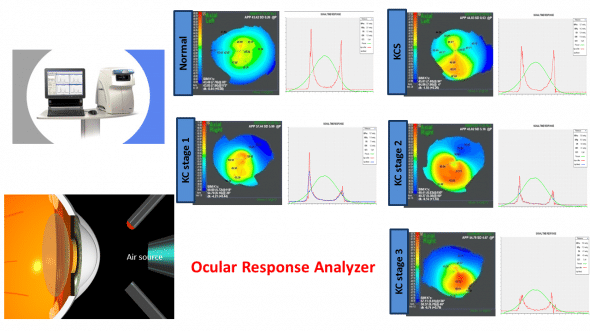
L’instrument ORA permet de quantifier et d’estimer de manière qualitative (hauteur et aspect des signaux) la biomécanique cornéenne: le parallélisme avec le stade du kératocône est évident (à comparer avec la cornée saine en haut à gauche). Après CXL, on n’observe pas l’inversion attendue de cette évolution… Chiffrres d’hystérèse et aspects des signaux demeurent globalement inchangés.
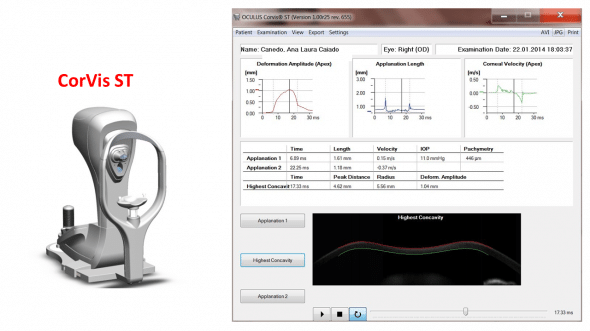
Analyse de la déformation sous la contrainte d’un jet d’air d’une cornée atteinte de kératocône infra clinique. Selon les première études réalisées avec cet instrument, la réalisation d’un cross linking provoque certaines variations susceptibles de traduire une réduction paradoxale de la rigidité de la cornée traitée !
1) Mikielewicz M, Kotilar K, Barraquer RI, Michael R. Air-pulse corneal aplanation signal curve parameters for the characterization of keratoconus. Br J Ophthamol 2011;95(6):793-8
2) Gkika A, Labiris G, Giamoukakis A, Koutsogianni A, Kozobolis V. Evaluation of corneal hysteresis and corneal resistance factor after corneal cross-linking fir keratoconus. Graefes Arch Clin Exp Ophthalmol 2012,250(4):565-73
3) Greenstein SA, Fry KL, Hersh PS. In vivo biomechanical changes after corneal cross-linking for keratoconus and corneal ectasia – 1-year analysis of a randomized, controlled, clinical trial. Cornea, 2012;31(1):21-5
4) Saad A, Lteif Y, Azan E, Gatinel D. Biomechanical Properties of Keratoconus Suspect Eyes Invest Ophthalmol Vis Sci,2010 51:2912-2916;
5) Ali NQ, Patel DV, McGhee CN. Biomechanical responses of healthy and keratoconic corneas measured using a noncontact scheimpflug-based tonometer. Invest Ophthalmol Vis Sci,2014;55(6):3651-9
6) Tomita M, Mita M, Huseynova T. Accelerated versus conventional corneal collagen crosslinking. J Cataract Refract Surg. 2014;40(6):1013-20
7) Bak-Nielsen S, Pedersen IB, Ivarsen A, Hjortdal J. Dynamic Scheimpflug-based assessment of keratoconus and the effects of corneal cross-linking. J Refract Surg. 2014;30(6):408-14
8) Richoz O, Mavrakanas N, Pajic B, Hafezi F. Corneal collagen cross-linking for ectasia after LASIK and photorefractive keratectomy: long-term results. Ophthalmology. 2013;120(7):1354-9
9) Coskunseven E, Jankov MR 2nd, Hafezi F. Contralateral eye study of corneal collagen cross-linking with riboflavin and UVA irradiation in patients with keratoconus. J Refract Surg. 2009 Apr;25(4):371-6.à
10) Rocha KM, Perez-Straziota CE, Stulting RD, Randleman JB. Epithelial and stromal remodeling after corneal collagen cross-linking evaluated by spectral-domain OCT. J Refract Surg. 2014;30(2):122-7
11) Kocak I, Aydin A, Kaya F, Koc H. Comparison of transepithelial corneal collagen crosslinking with epithelium-off crosslinking in progressive keratoconus. J Fr Ophtalmol. 2014;37(5):371-6
12) Baiocchi S, Mazzotta C, Cerretani D, Caporossi T, Caporossi A. Corneal crosslinking: riboflavin concentration in corneal stroma exposed with and without epithelium. J Cataract Refract Surg. 2009;35(5):893-9
13) Seiler T, Hafezi F. Corneal cross-linking-induced stromal demarcation line. Cornea. 2006;25(9):1057-9.
14) Goldich Y, Marcovich AL, Barkana Y, Mandel Y, Hirsh A, Morad Y, Avni I, Zadok D. Clinical and Corneal Biomechanical Changes After Collagen Cross-Linking With Riboflavin and UV Irradiation in Patients With Progressive Keratoconus: Results After 2 Years of Follow-up. Cornea. 2012 ;31(6):609-14.

Merci, il est important de rester prudent quand aux résultats à long terme du cross linking, que l’auteur de ce site attribue essentiellement au remodelage cicatriciel (repousse épithéliale) et non à une solidification du tissu cornéen (qui est la raison d’être du cross linking). Il n’est pas exclu que le CXL expose paradoxalement les cornées atteintes de kératocône à une fragilisation biomécanique, si l’on en croit certains résultats récents. L’histoire de la médecine est jalonnée d’exemples de soins, molécules ou thérapeutiques qui, malgré une efficacité théorique ou ex vivo, n’ont pas été à même de démontrer un bénéfice réel quand des études statistiques fiables et non biaisées ont été réalisées. Si l’on doit vous poser des implants intra oculaires, c’est que vous êtes atteinte de myopie forte, avec des cornées fines. Si vous êtes atteinte d’une forme stable de kératocône et que vous ne vous frottez pas les yeux, une stabilité des cornées peut tout à fait être observée – l’auteur de ce site attribue aux frottements oculaire la cause la plus importante (la seule?) de la progression du kératocône. Si vous avez un kératocône évolué qui génère beaucoup d’aberrations optiques et de l’astigmatisme, il est important de réaliser que la pose d’un implant ne sera peut être pas suffisante pour bien corriger votre vision…
Docteur,
Cette méthode m’a été prescrite, au détour d’une consultation pour la pose d’implants oculaires, en m’assurant que les spécialistes en la matière avaient 10 ans de recul et toujours des résultats.
Votre article m’inquiète sérieusement quant au discours des médecins à l’égard de leurs patients.
Je vous félicite pour votre objectivité et cet article qui me permet désormais de faire un choix en étant parfaitement éclairée.
Les résultats de cette étude sont intéressants; mon propos n’est pas tant de contre indiquer le CXL que d’essayer d’élucider le mystère de son « non effet biomécanique ». Il est assez effarant de constater qu’un traitement qui échoue à accomplir son but premier (durcir la cornée) ne fasse pas l’objet d’une remise en question, du moins si l’on se place dans le cadre d’une médecine fondée sur les preuves. Et ce n’est pas parce qu’il existe un vide thérapeutique qu’il est indiqué de le combler avec une technique a priori inefficace à atteindre son objectif premier. Les modestes modifications apportées par le CXL sont certes toujours un plus (une ou deux dioptries en moins… en partant de kératométries souvent largement supérieures à 50 D), mais elles pourraient certainement aussi l’être par une technique moins invasive (ex: simple PKT avec relissage épithélial). Par ailleurs, les études de suivi sur le CXL ne sont pas tout à fait convaincantes, car le suivi dans le temps est limité, les critères étudiés pour la progression et la stabilisation « pauvres »(simple kératométrie antérieure), et surtout, l’expérience (une centaine de patients suivis depuis plusieurs années et pour la plupart non greffés) montre que l’arrêt strict des frottements oculaires suffit à stopper l’évolution d’un KC, alors que cette habitude délétère, si elle est poursuivie, ne permet pas vraiment au CXL de stabiliser le KC non plus…
Thank you for this interesting paper. There is no doubt that CXL implies biochemical changes in the cornea, although its primary intended goal is biomechanical, i.e to stiffen it. This study refers again to ex vivo measurements, on normal corneas. What remains to be proven, is that this increased collagenase resistance brings significant clinical benefit to keratoconic corneas. Still, efforts should aim at understanding why in vivo CXL fails to strenghten keratoconic corneas.
In fact the effect of Crosslinking is not only biomechanical, the main effect is biochemical : there is in an inhibition of keratolysis effect, which inhibit further progression.
Please look at this article published in July 2014 by Ciolino and Dolhman from the Mass eye and ear, Boston, Harvard Medical School. In Cornea
Cornea. 2014 Jul 9. [Epub ahead of print]
UV Cross-linking of Donor Corneas Confers Resistance to Keratolysis.
A randomized, controlled trial of corneal collagen cross-linking in progressive keratoconus: three-year results.
AuthorsWittig-Silva C, et al. Show allJournal
Ophthalmology. 2014 Apr;121(4):812-21. doi: 10.1016/j.ophtha.2013.10.028. Epub 2014 Jan 6.
CONCLUSIONS: At 36 months, there was a sustained improvement in Kmax, UCVA, and BSCVA after CXL, whereas eyes in the control group demonstrated further progression.
Vous pensez qu’on a le droit d’observer un patient avec keratocône évolutif et lui dire je n’ai rien à vous proposer qu’une greffe dans 4-5 ans?